Angelo Campanozzi, Clinica Pediatrica – Università di Foggia.
immagine-art.CampanozziBambini portatori di grave handicap neuromotorio presentano spesso difficoltà nell’assunzione del cibo, tanto che il deficit di suzione, il vomito e gli episodi di
soffocamento sono tra i primi segni che la mamma riferisce come spia di difficoltà neurologiche.
Casi clinici
La storia di Antonio
Bambino affetto da sindrome di Pierre-Robin, nato a termine di gravidanza normocondotta (peso alla nascita: gr 2440), ha presentato fin dai primi giorni di vita crisi di desaturazione e cianosi con difficoltà ad alimentarsi spontaneamente conseguenti a micrognazia e glossoptosi. Per tale motivo, è stata posizionata cannula tracheostomica all’età di 20 giorni e distrattore mandibolare all’età di 4 mesi, con miglioramento della sintomatologia. A causa del difettoso ancoraggio osseo, il distrattore è stato rimosso dopo circa 20 giorni, con il programma di un successivo posizionamento.
All’età di 5 mesi, Antonio pesava gr 4170 (<< 5° pc) e riusciva ad assumere latte adattato e crema di riso, per un apporto calorico di 110 kcal/kg/die. Tale apporto però era solo “teorico”, poiché il bambino vomitava e rigurgitava gran parte degli alimenti ingeriti. Esclusa ogni patologia ostruttiva, il piccolo ha iniziato nutrizione enterale a flusso continuo 24h/24, prima mediante sondino nasogastrico e successivamente (un mese dopo) mediante gastrostomia per-endoscopica (PEG). La miscela nutrizionale era composta da latte adattato, crema di riso, biscotti e maltodestrine, per un apporto calorico di 165 kcal/kg/die. A due mesi di distanza, Antonio continuava a presentare 1-2 episodi giornalieri di vomito ed un insoddisfacente incremento ponderale (solo 400 gr). Si è quindi deciso di ridurre l’osmolarità della miscela, sospendendo le maltodestrine e i biscotti in polvere. A seguito di tale modifica, si è assistito alla scomparsa degli episodi di vomito.
All’età di 9 mesi, il piccolo ha cominciato ad assumere 100 kcal/kg/die mediante nutrizione entrale (NE) notturna (latte adattato, mais e tapioca e maltodestrine) e 40 kcal/kg/die mediante alimentazione orale (brodo vegetale, omogeneizzato di carne). Per ricomparsa di frequenti episodi di rigurgito e vomito, l’alimentazione orale è stata sospesa e gli stessi alimenti sono stati somministrati mediante boli in gastrostomia.
Per il persistere di rigurgiti, vomito e conseguente stato di malnutrizione, all’ età di 15 mesi Antonio giunge alla nostra osservazione. Peso di Kg 6,740 (<< 5 pc°), lunghezza 71,5 (< 5 pc°), p/l << 5° pc. Incapacità di stazione eretta e deambulazione. In tale occasione viene consigliato di sospendere ogni forma di miscela nutrizionale “naturale” (latte, brodino, omogeneizzato, etc.) e viene prescritta una miscela enterale polimerica, in grado di fornire 1 kcal/cc, nel quantitativo di 1000 cc/die (quindi 148 kcal/kg/die). Tale miscela sarebbe stata somministrata mediante NE a flusso continuo (pompa peristaltica) durante 4 ore diurne e 12 ore notturne. Buona è stata la risposta clinica a tale modifica nutrizionale, con scomparsa di rigurgito e vomito. Seguendo tale schema nutrizionale, con incrementi progressivi (ogni 2 mesi) della quantità di miscela enterale tali da garantire un costante intake di circa 150 kcal/kg/die, Antonio ha presentato un soddisfacente incremento ponderale con raggiungimento del 5° percentile nel rapporto peso/lunghezza. Attualmente Antonio (età: 30 mesi) presenta un peso di 11 kg (< 5 ° pc), una lunghezza di 86 cm (5° pc) ed un rapporto p/l al 5° pc.
E in più cammina normalmente!
La storia di Ludovica
Nata a termine di gravidanza normocondotta (peso alla nascita: gr 4250; nessun problema perinatale), Ludovica è secondogenita di genitori non consanguinei ed ha una sorella affetta da encefalopatia metabolica. Assume latte materno per 9 mesi. Svezzamento a 7 mesi. Viene riferita acquisizione del controllo del capo a 3 mesi e del tronco a 10 mesi. All’età di 13 mesi, il giorno dopo la vaccinazione trivalente, la bambina ha presentato febbre, esantema durato 2-3 giorni, irritabilità e regressione delle acquisizioni motorie con perdita del controllo posturale. Le condizioni si sono ulteriormente aggravate dopo 20 giorni per la comparsa di movimenti involontari. Ricoverata presso il Centro neurologico che già aveva in cura la sorella, Ludovica fu sottoposta ad una RM encefalo che evidenziò alterazioni di segnale bilaterali e simmetriche nel troncoencefalo e nei nuclei della base.
Si concluse per un’encefalopatia metabolica non precisata nella sua etiologia, ma purtroppo sovrapponibile a quella della sorella. La somministrazione delle vaccinazioni avrebbe scompensato una condizione preesistente.
La condizione neurologica della piccola non aveva compromesso l’alimentazione per os fino all’età di 27 mesi, quando peggiorarono le condizioni cliniche con presenza di stato soporoso ed importante inappetenza. All’età di 4 anni (peso: kg 14; lunghezza: cm 103), per frequenti episodi di broncopolmonite ab-ingestis, è stata confezionata una PEG ed è stato consigliato il seguente schema nutrizionale giornaliero:
• 1° bolo alimentare: 200 ml di acqua + 40 g di miscela semielementare + 42 g di biscotti per l’infanzia (Intake calorico 376.98 Kcal/die)
• 2° bolo alimentare: 200 ml di acqua + 25 g di semolino + 80 g di omogeneizzato di manzo + 40 g di omogeneizzato di verdure miste + 10 g di parmigiano + 15 g di olio (Intake calorico 368.3 Kcal/die)
• 3° bolo alimentare: 300 ml di acqua + 50 g di latte semielementare + 70 g di biscotti per l’infanzia + 80 g di omogeneizzato alla frutta (pera) (Intake calorico 602.68 Kcal/die). Valutazione nutrizionale totale dei 3 boli
• Intake calorico 1347.96 Kcal/die (96 kcal/kg/die)
• Carboidrati 175.46 g (48.81 %)
• Proteine 38.95g (11.56 %)
• Lipidi 57.7 g (38.52 %).
All’età di 5 anni, la piccola giunge alla nostra osservazione per distrofia, frequenti episodi di rigurgito e vomito, irrequietezza notturna.
Peso 15.500 Kg (10° pc); lunghezza 110.5 cm (50°-75° pc); P/L < 5° pc;
BMI 12.8 (< 5° pc).
In tale occasione si consiglia NE a flusso continuo e si prescrive miscela polimerica (1 kcal/cc) nella quantità di 1000 cc/die (500 cc dalle ore 8 alle 12 – 500 cc dalle ore 18 alle 22).
Ad un mese di distanza, il peso di Ludovica è aumentato di 2 kg e la mamma riferisce la totale scomparsa degli episodi di rigurgito e vomito, nonché dell’irrequietezza notturna
Commento
Bambini portatori di grave handicap neuromotorio presentano spesso difficoltà nell’assunzione del cibo, tanto che il deficit di suzione, il vomito e gli episodi di soffocamento sono tra i primi segni che la mamma riferisce come spia di difficoltà neurologiche (1). E’ stato riportato che nel 60% dei casi i gravi problemi di alimentazione precedono la stessa diagnosi di paralisi cerebrale (2).
Migliorare lo stato nutrizionale di bambini con gravi alterazioni dell’assunzione di cibo (come Antonio e Ludovica) significa: migliorare benessere, comportamento, resistenza alle infezioni, guarigione delle ulcere da decubito, determinare una riduzione della spasticità (contratture spastiche) (3), con significativo incremento della loro attività motoria (4). E’ stato dimostrato che quanto più l’intervento nutrizionale viene fatto precocemente, tanto maggiore sarà l’incremento ponderale e staturale presentato dal bambino (5).
Gli apporti calorici consigliati sono per questi bambini un argomento ancora molto dibattuto. Al fine di non fornire un eccessivo introito calorico (rischio sempre presente quando si usano gli apporti studiati per bambini normali), bisogna tenere in considerazione la spesa energetica basale, il tono muscolare, l’attività motoria ed il deficit nutrizionale di partenza. Esistono varie formule per calcolare l’apporto calorico ottimale, ma nessuna di esse può essere considerata il gold standard (6, 7). Sicuramente il miglior metodo per valutare l’adeguatezza della terapia nutrizionale è quello di monitorarne la Che tipo di nutrimenti fornire? Dipende ovviamente dall’età del bambino:
1) Un lattante dovrà assumere latte materno o latte adattato. In quest’ultimo caso, la densità calorica può essere aumentata mediante integratori modulari, che permettono di far fronte ad alte richieste energetiche in volumi relativamente ridotti. Attenzione però alla composizione finale della miscela: non superare il 65% delle calorie provenienti dai carboidrati (rischio di diarrea osmotica), il 16% delle calorie provenienti dalle proteine (rischio di iperazotemia) ed il 55% delle calorie provenienti dai lipidi (rischio di chetosi).
2) Dopo l’anno di età, bisogna utilizzare formule in grado di fornire 1kcal/ml, magari con fibre come terapia per la stipsi (8). La Nutrizione Enterale, cioè l’infusione diretta nello stomaco o nel duodeno-digiuno di una miscela nutrizionale, è sicuramente considerata il miglior approccio terapeutico per bambini con gravi difficoltà di alimentazione, in particolare alterata suzione e/o deglutizione, e malnutrizione ingravescente.
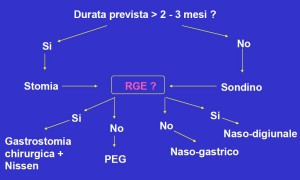
Le modalità di somministrazione delle miscele sono essenzialmente due: sondino nasogastrico e gastrostomia. Il sondino viene utilizzato per periodi relativamente brevi (max 2-3 mesi) e permette un’iniziale terapia nutrizionale, dimostrando l’efficacia di un tale intervento a genitori poco o per nulla convinti di far confezionare una gastrostomia. Può quindi essere considerato una prima tappa, provvisoria ma efficace dal punto di vista nutrizionale, che precede il confezionamento di una gastrostomia per-endoscopica (PEG: frequentemente utilizzata) o chirurgica (cui si fa ricorso oggi molto meno che in passato) (Fig. 1). Un aspetto particolare da considerare è il tipo di miscela da infondere. Ne esistono di vari tipi, alcune indicate per pazienti con deficit assorbitivi (semielementari ed elementari), altre per soggetti che non presentano alterazioni della mucosa intestinale, come i bambini con deficit di deglutizione. In quest’ultimo caso è indicato l’utilizzo di miscele polimeriche (con proteine intere), commercializzate come prodotti già liquidi e con un apporto calorico di 1 kcal/ml. Tali miscele sono complete dal punto di vista di macro (glicidi, lipidi e proteine) e micro-nutrienti (vitamine e oligoelementi) e, presentando una bassa osmolarità, garantiscono un corretto svuotamento gastrico. Esistono poi le cosiddette miscele “naturali” che, frullate o omogeneizzate in ambiente domestico, originano da alimenti comunemente utilizzati in alimentazione umana (pasta, carne, frutta, etc.). L’unico vero vantaggio di tali miscele naturali è solo di natura psicologica, poiché i genitori sentono maggiormente di essere utili al loro bambino.
Purtroppo però, tali frullati di alimenti naturali sono estremamente carenti in vitamine e oligoelementi, particolarmente utili in un paziente malnutrito, non hanno alcuna garanzia di sterilità, non consentono una precisa valutazione degli apporti calorici ed in macronutrienti, quasi sempre hanno un’elevata osmolarità. Quest’ultima è causa di ritardato svuotamento gastrico, con possibili episodi di rigurgito o vomito (9) e rischio elevato di inalazione ed esofagite.
Una volta dimostrata l’efficacia della NE durante la degenza ospedaliera, il paziente deve essere inviato a casa perché possa proseguire il trattamento nutrizionale in un ambiente, quello familiare, sicuramente più confortevole. Perché ciò possa essere fatto, i genitori dovranno dimostrare di saper gestire gli ausilii meccanici della NE (sondino o gastrostomia, deflussori, pompa infusionale), nonché essere informati sulle possibili complicanze legate all’infusione di una miscela nutrizionale, affinché possano riconoscerle e, con il loro pediatra di fiducia, possano porre rimedio. Le complicanze meccaniche più frequenti sono lo spostamento del sondino naso-gastrico o della sonda gastrostomica verso l’esofago o il duodeno, le ulcere da decubito che il sondino può provocare a livello del naso, il reflusso gastroesofageo (Fig 2 e Fig. 3). Possibili complicanze possono essere anche di natura gastroenterica e, in tal caso, le manifestazioni cliniche sono: distensione addominale, nausea-vomito, diarrea (Fig. 5). Una volta a casa, sarà compito del pediatra di fiducia eseguire un corretto follow up, in accordo con il centro di riferimento. Almeno ogni mese bisognerà valutare l’incremento ponderale e, in caso di paziente stabile, ogni 3 – 6 mesi dovrà essere sottoposto a valutazioni metaboliche (Fig. 4).
1) Reilly S, Skuse D. Characteristics and management of feeding problems of young children with cerebral palsy. Dev Med Child Neurol 1992; 34: 379-388
2) Reilly S, Skuse D, Poblete X. Prevalence of feeding problems and oral motor dysfunction in children with cerebral palsy: a community survey. J Pediatr 1996; 129: 877-882
3) Patrick J, Boland M, Stoski D, Murry GE. Rapid correction of wasting in children with cerebral palsy. Dev Med Child Neurol 1986; 28: 734-739
4) Campanozzi A, Capano G, Miele E, et al. Impact of malnutrition on gastrointestinal disorders and gross motor abilities in children with cerebral palsy. Brain Dev 2007; 29: 25
5) Sanders KB, Cox K, Cannon R, et al. Growth responce to enteral feeding by children with cerebral palsy. JPEN 1990; 14: 23-26
6) Krick J, Murphy PE, Markham JF, Shapiro BK. A proposed formula for calculating energy needs of children with cerebral palsy. Dev Med Child Neurol 1992; 34: 481-487
7) Culley WJ, Middleton TO. Caloric requirements of mentally retarded children with and without motor dysfunction. J Pediatr 1969; 75: 380-384
8) Del Giudice E, Staiano A, Capano G, et al. Gastrointestinal manifestations in children with cerebral palsy. Brain Dev. 1999 Jul; 21:307-11
9) Salvia G, De Vizia B, Manguso F, et al. Effect of intragastric volume and osmolality on mechanisms of gastroesophageal reflux in children with gastroesophageal reflux disease. Am J Gastroenterol 2001; 96: 1725-32
APPROFONDIMENTO:
presentazione